Especialidades
Urologia • Disfunção Sexual Feminina
A Disfunção sexual feminina é um sintoma gerado pela incapacidade de participar da relação sexual com satisfação plena relacionado ao desejo, excitação, orgasmo e/ou dor. Algo subjetivo focado na experiência sexual como falta de prazer ou de interesse. Está prevalente em mais de 44% das mulheres sexualmente ativas e em cerca de 12% dos casos incomoda profundamente a mulher. A faixa etária entre 45 e 64 anos é a que mais se queixa de disfunção sexual. Estima-se que 32% dos parceiros dessas mulheres também sofram de disfunção sexual concomitante.
| Distúrbios | Prevalências entre as mulheres | Quanto isso incomoda |
|---|---|---|
| Falta de Desejo (libido) | 38,7% | 10% |
| Excitação/Lubrificação | 26,1% | 5,4% |
| Ausência ou dificuldade de atingir o Orgasmo | 20,5% | 4,7% |
| Dor durante a relação | 19% | Maioria |
Tipos de disfunção sexual feminina
Falta de desejo ou queda de libido
Desordem de desejo hipoativo gerando ausência ou deficiência no desejo ou interesse sexual. Pode-se incluir até o extremo com a desordem de aversão sexual levando ação de evitar contato sexual com o parceiro.
Falta de excitação/lubrificação
Inabilidade de atingir ou manter lubrificação adequada e tumescência (ingurgitamento vascular) em resposta a excitação sexual. Em analogia ao homem seria a disfunção erétil.
Ausência ou dificuldade de atingir o orgasmo
Retardo ou ausência de orgasmo após fase normal de excitação sexual.
Dor
Dispareunia ou dor genital associado a relação sexual.
Vaginismo ou contração involuntária dos músculos do períneo antecedendo a penetração.
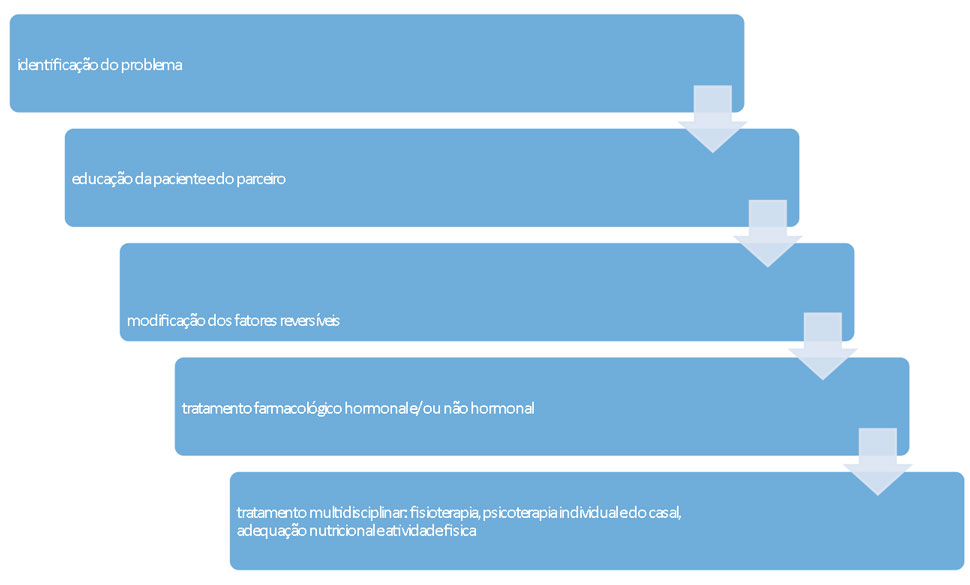
Algoritmo de diagnóstico e tratamento
Ferramentas de auxilio diagnóstico
Além da história clinica ou anamnese outras ferramentas serão utilizadas no auxílio do diagnóstico.
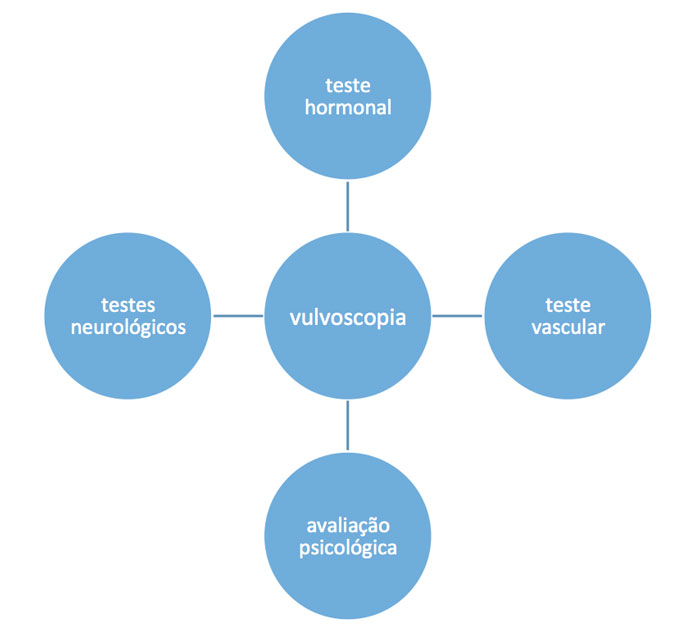
Vulvoscopia
Exame realizado no consultório através de um aparelho de magnificação (lente de aumento 10X) e projeção de imagem numa televisão. O foco está no aparelho urogenital. A paciente permanecerá em posição ginecológica. Inicialmente não colocamos espéculo vaginal, focando na região da vulva. Através deste exame podemos avaliar os tecidos que são influenciados pela testosterona: clitóris, glândulas peri-uretrais, uretra e tecido peri-uretral (ponto G). Quando a testosterona está com níveis baixos encontramos atrofia do clitóris, protrusão do meato uretral, vermelhidão dos orifícios das glândulas peri-uretrais e diminuição do ingurgitamento do tecido peri-uretral (ponto G). Os tecidos influenciados pelo estrógeno são os lábios menores e a vagina. Na deficiência de estrógeno os lábios menores vão atrofiar e até serem absorvidos. Já a vagina perde sua rugosidade, permanece com aspecto pálido e friável e não mais apresenta lubrificação, também pode apresentar estenose ou estreitamento do orifício vaginal. Com a falta de estrógeno o pH da vagina se torna básico (normal seria ácido) o que favorece infecção por fungos como candidíase.
Para pacientes que apresentam queixas de dor durante penetração é possível localizar os pontos da dor através de um teste de sensibilidade com a ponta de um cotonete em certos locais da região do vestíbulo (parte interna da vulva). Além disso, muitos músculos do assoalho pélvico podem estar hipertônicos piorando o quadro de dor e impedindo a relação sexual prazerosa.
São testados também a função neurológica local através da avaliação dos 3 ramos sensitivos do nervo pudendo: dorsal do clitóris (monte pubiano e área peri-clitorial), perineal (lábios maiores e menores) e retal inferior (região perianal). Através do toque delicado com a ponta de um cotonete a paciente descreve a sensibilidade presente na região. Avaliação do reflexo bulbo-cavernoso com uma leve pressão sobre o clitóris os músculos do introito vaginal devem contrair. Avaliação do reflexo do esfíncter anal com contração dos músculos pelo estimulo tátil ao redor da superfície da pele perianal.
Os testes de avaliação vascular genital são empregados em poucos casos. Podemos usar o ultrassom com doppler para avaliar as artérias cavernosas do clitóris. Muitas mulheres com disfunção sexual podem ter obstrução arterial dos ramos pudendos do genital levando a diminuição da lubrificação e dificuldade de atingir o orgasmo. Fatores de risco como obesidade, tabagismo, sedentarismo, hipertensão arterial, diabetes e dislipidemias também atacam os vasos sanguíneos da região genital da mulher semelhante com que acontece no homem.
Os Hormônios
Os hormônios sexuais estimulam fatores de crescimento que são fundamentais para estrutura e função genital. Os andrógenos (testosterona) são tão naturais para mulher como são os estrógenos. Os níveis hormonais de uma criança pré-púbere são semelhantes a da mulher após a menopausa, este fato implica que os órgãos genitais sofreram uma atrofia pela perda de estimulação hormonal. A testosterona na mulher entra em declínio a partir dos 30anos. Já o estrógeno e a progesterona iniciam sua queda a partir de 2 anos antes da menopausa.
Uso de pílula anticoncepcional e seu impacto na vida sexual
O uso da pílula condiciona o aumento da SHBG (sex hormone binding globulin) proteína presente no sangue que se liga fortemente a testosterona deixando-a inativa. Quanto maior a quantidade de SHBG menor será a quantidade de testosterona livre que corresponde a porção ativa da testosterona. Cerca de 20% das mulheres com testosterona livre abaixo do normal tem sintomas de disfunção sexual. Poderá ocorrer transformação genital como: atrofia do clitóris, reabsorção dos lábios menores, diminuição do ponto G (tecido peri-uretral), dor durante penetração na região do vestíbulo (porção da vulva). Além do aumento do SHBG e diminuição da testosterona livre, a pílula anticoncepcional também diminui o estradiol (estrógeno) e o FSH e LH. A queda do estrógeno condiciona diminuição da lubrificação e aumento da sensação de queimação e dor na região da vagina.
Ação da histerectomia (remoção cirúrgica do útero) na vida sexual da mulher
O útero, o colo do útero e os ovários dividem a mesma circulação. Quando o útero é removido a função ovariana poderá ser afetada mesmo se os ovários forem preservados na cirurgia de histerectomia. Portanto uma parcela de mulheres que sofreram histerectomia podem apresentar níveis hormonais abaixo do considerado normal, mesmo que tenham preservados seus ovários e que ainda não tem idade para menopausa.
Ação da Ooforectomia
Condiciona na mulher operada um estado de menopausa precoce. Os ovários são responsáveis pela maior parte da produção dos hormônios sexuais incluindo o estrógeno e a testosterona. Na ausência dos ovários os níveis de testosterona e estrógenos ficam apenas com 10% da sua concentração normal. Esta produção pequena é realizada pelas glândulas adrenais.
Dosando os hormônios
Alguns hormônios devem ser dosados através de exames de sangue, são eles: testosterona total, SHBG, testosterona livre calculada, estradiol, progesterona, FSH, LH, prolactina, TSH e DHT.A mulher que está na menopausa poderá dosar seus hormônios em qualquer período do mês. Já as mulheres que possuem ciclos devem dosar alguns de seus hormônios (estradiol, progesterona, FSH, LH) em 3 fases: logo após a menstruação (fase folicular), durante ovulação e antes da menstruação (fase lútea).
| ESTRADIOL | NG/DL | NG/L ou PG/ML | PMOL/L |
| FOLICULAR | 1-30 | 10-300 | 37-1100 |
| OVULAÇÃO | 15-60 | 150-600 | 550-2200 |
| LÚTEA | 5-30 | 50-300 | 183-1100 |
| MENOPAUSA | ATÉ 3 | ATÉ 30 | ATÉ 110 |
| PRE PUBERE | ATÉ 3 | ATÉ 30 | ATÉ 110 |
| HOMEM | 1-6 | 10-60 | 37-220 |
NG/DL X 3,671 = PMOL/L
Dosagem ideal do Estradiol durante reposição hormonal (TRH): ≥ 50 pg/ml
| PROGESTERONA | NG/DL | NG/ML | NMOL/L |
| FOLICULAR | ATÉ 105 | ATÉ 1,05 | ATÉ 3,36 |
| OVULAÇÃO | ATÉ 105 | ATÉ 1,05 | ATÉ 3,36 |
| LÚTEA | 400-2000 | 4-20 | 12,8-64 |
| MENOPAUSA | ATÉ 90 | ATÉ 0,9 | ATÉ 2,88 |
| PRE PUBERE | ATÉ 40 | ATÉ 0,4 | ATÉ 1,28 |
| HOMEM | 20-90 | 0,2-0,9 | 0,64-2,88 |
NG/DL X 0,032= NMOL/L
Dosagem ideal da Progesterona durante reposição hormonal (TRH):1ng/ml
| TESTOSTERONA livre | NG/DL | NG/L ou PG/ML | PMOL/L |
| 20-29 ANOS | 0,6-0,8 | 0,06-0,08 | 20,8-27,74 |
| 30-39 ANOS | 0,4-0,6 | 0,04-0,06 | 13,87-20,8 |
| 40-49 ANOS | 0,4-0,6 | 0,04-0,06 | 13,87-20,8 |
| MENOPAUSA | 0,01-1,07 | 0,001-1,007 | 0,35-37,1 |
| HOMENS | 2,62-16,7 | 0,262-1,67 | 90,84-579 |
NG/DL X 34,673 = PMOL/L
Dosagem ideal da Testosterona livre durante reposição hormonal (TRH): 0.6-0,8 ng/dl
A testosterona total não é um bom parâmetro para avaliação na mulher. Dá-se preferência para testosterona livre. A dosagem da testosterona livre depende da dosagem do SHBG. Mesmo a testosterona total estando normal não significa que a testosterona livre também esteja. Testosterona total normal com testosterona livre baixa pode gerar sintomas de disfunção sexual.
| TESTOSTERONA total | NG/DL | NMOL/L |
| MULHER | 15-75 (40) | 0,5-2,6 (1,4) |
| PRE PUBERE | ATÉ 40 | ATÉ 1,4 |
| MENOPAUSA | ATÉ 40 | ATÉ 1,4 |
| HOMEM | 300-900 | 10,4-31,2 |
NG/DL X 0,0347 = NMOL/L
Dosagem ideal da Testosterona total durante reposição hormonal (TRH): 50 ng/dl
SHBG
Ideal 25nmol/L
Quando a mulher usa pílula anticoncepcional o SHBG pode subir ao redor de 150. Mesmo com a testosterona total normal, boa parte desta testosterona estará fortemente ligada ao SHBG e pouca testosterona livre estará em circulação favorecendo uma deficiência androgênica, pois a porção ativa da testosterona é a livre. A tabela abaixo demonstra o que ocorre com os níveis hormonais de quem usa pílula anticoncepcional.
| SHBG | NIVEL ALTO |
| FSH, LH, ESTRADIOL, TESTOSTERONA LIVRE | NIVEIS BAIXOS |
| TESTOSTERONA TOTAL | NIVEL NORMAL |
FSH
| FSH | UI/L |
| FOLICULAR | ATÉ 12 |
| OVULAÇÃO | 12-25 |
| LÚTEA | ATÉ 12 |
| USANDO PILULA | MUITO BAIXO |
| MENOPAUSA | ACIMA DE 30 |
| PRE PUBERE | ATÉ 4 |
| HOMEM | ATÉ 10 |
LH
| LH | UI/L |
| FOLICULAR | 2-12 |
| OVULAÇÃO | 15-50 |
| LÚTEA | 5-15 |
| USANDO PILULA | MUITO BAIXO |
| MENOPAUSA | MUITO ALTO |
| PRE PUBERE | ATÉ 1,5 |
| HOMEM | ATÉ 14 |
Ideal a ser atingido na reposição hormonal
| HORMONIOS | DOSAGEM IDEAL |
| TESTOSTERONA LIVRE | 0,6 A 0,8 NG/DL |
| DHT | 11 A 26 NG/DL (suspeito no tercil inferior) |
| ESTRADIOL | 35 A 50 PG/ML (ideal ≥ 50) |
| PROGESTERONA | PERTO DE 1 NG/ML |
| LH/FSH* | Dentro dos valores estabelecidos |
| TSH | IDEAL < DE 3,0 mlU/L |
| PROLACTINA | Dentro dos valores estabelecidos |
*a mulher na menopausa tem os níveis de LH/FSH elevados e mesmo que façam tratamento com reposição hormonal os níveis de LH/FSH permanecem elevados.
Progesterona
Para muitos ginecologistas o uso da progesterona na reposição hormonal mantém apenas um papel, reduzir a chance de proliferação do endométrio em consequência do uso do estrógeno. E informam que pacientes que realizaram histerectomia (retirada do útero) não necessitam do uso da progesterona pois o endométrio foi removido junto do útero. Mas a progesterona também apresenta vários receptores cerebrais sendo responsável pela melhora do humor e também da concentração além de agir na regeneração cerebral e processos inflamatórios. Portanto para uma reposição hormonal adequada a progesterona deverá ser ofertada para todas as mulheres mesmo aquelas que fizeram histerectomia. Sua utilização não aumenta o risco de câncer de mama desde que usada na forma microlisada transdérmica em baixas doses segundo estudo de Fournier em 2008 quando comparou o uso de diversos tipos de progesterona.
Progestágeno ou progestina: Progestina é um composto sintético progestagênio que tem efeitos similares aos da progesterona. Os dois usos mais comuns das progestinas são a contracepção hormonal (tanto sozinhas, quanto combinadas com um estrogênio), e para prevenir a hiperplasia endometrial derivada da terapia de reposição hormonal por estrogênio. As progestinas também são usadas para tratar amenorreia secundária, sangramento disfuncional uterino e endometriose. As pílulas exclusivamente de progestágeno ou pílulas exclusivamente de progestina (PEP) são pílulas contraceptivas que contêm somente progestágenos (progestinas) sintéticos e não contêm estrógeno. Elas são coloquialmente conhecidas como minipílulas. Contêm progestágeno em dose baixa. Não costumam inibir a ovulação e, por isso, são menos eficazes do que as pílulas combinadas. Por outro lado, possuem menos contraindicações e podem ser utilizadas na amamentação. Alguns exemplos de progestinas que são usadas como contraceptivos hormonais são noretinodrel (Enovid), noretindrona (muitos nomes comerciais, os mais conhecidos são Ortho-Novum e Ovcon), norgestimato (Ortho Tricyclen, Ortho-Cyclen), norgestrel, levonorgestrel (Alesse, Trivora-28, Plano B, Mirena), noretisterona (Micronor, Norestin, Primolut-Nor), medroxiprogesterona-MPA (Provera, Depo-Provera), nomegestrol (Lutenil), desogestrel (Cerazette, Kelly), etonogestrel (Implanon), e drospirenona (Yasmin, Yasminelle, Yaz).
LNG: levonorgestrel
NETA: noretisterona
MPA: medroxiprogesterona
NOMA: nomegestrol
Testosterona
A testosterona na mulher é tão importante quanto no homem. Devido ao envelhecimento, cirurgia de histerectomia/ooforectomia ou ao uso de pílula anticoncepcional os níveis de testosterona podem ficar abaixo do normal levando consequências para atividade sexual. A testosterona é responsável pela libido ou desejo e interesse em ter relação sexual. Também se correlaciona com o orgasmo. Portanto a reposição da testosterona em níveis normais irá beneficial a mulher. Os riscos de hiperandrogenismo com aparecimento de pelos indesejáveis, voz grave, acnes e aumento do clitóris somente ocorrem quando existe excesso no uso da testosterona em doses acima do normal. A reposição consiste em manter os níveis próximos dos 20-29 anos da mulher. Representa 10% da dose do homem quando comparamos o tratamento com testosterona.
A reposição da testosterona poderá ser feita através de gel sobre a pele diariamente que será absorvida na corrente sanguínea mantendo os níveis constantes durante 24 horas. A testosterona absorvida segue depois para os órgãos alvo como cérebro, genital, músculos, pele e ossos. Outra alternativa de reposição são os implantes subcutâneos ainda não disponíveis no Brasil na forma comercial. Testosterona na forma de comprimidos ou injeções não são adequados para as mulheres por não manter um nível homogêneo e adequado de concentração sanguínea.
Estrógeno
O estrógeno é o principal hormônio sexual feminino pois é responsável pelos caracteres sexuais da mulher além de regular a fertilidade. Apresenta 3 subtipos: estrona, estradiol e estriol. Quando os níveis de estrógeno estão baixos podem ocorrer alterações na vagina e na vulva, no humor, na qualidade do sono, o famoso fogacho e além disso os ossos também são afetados muitas vezes gerando osteopenia e/ou osteoporose facilitando o risco de fraturas de bacia e fêmur.
Uma boa parte das mulheres usam ou já usaram estrógeno através do uso das pílulas anticoncepcionais. Em altas doses o estrógeno via oral impede a ovulação e se torna um contraceptivo seguro.
O estrógeno pode ser ofertado as mulheres por meio de aplicação de gel sob a pele ou diretamente na vagina. Muito se fala sobre o risco da reposição hormonal com estrógenos, o que poderia gerar aumento do risco de câncer de mama e trombose venosa. Muitos médicos ditos “hormoniofóbicos” contraindicam o uso do estrógeno a tudo e a todos. Lembro que em boa parte da vida da mulher (idade fértil) os estrógenos naturalmente agem sobre os tecidos e nenhum médico indica a supressão deste hormônio natural da mulher na idade fértil. Outra questão é o uso da pílula anticoncepcional com uma concentração muito maior do que a proposta na reposição hormonal. A falta de estudos longos e com população homogênea deixa margem a dúvida e condenam muitas mulheres a uma vida deplorável perdendo totalmente sua identidade e muitas vezes se tornando uma pessoa assexuada.
Na regra da reposição menos é melhor. Controle ativo vigilante. Pouca quantidade gerando grandes benefícios, mantendo a concentração próxima da media que encontraríamos se a mulher estivesse no seu ciclo ovulatório normal.
CEE: estrógeno conjugado de equinas
E2: estrógeno
Menopausa
Período da vida na mulher quando as menstruações deixam de acontecer por um período de 1 ano. Já o climatério é o período que antecede a menopausa quando os ciclos se tornam irregulares e se inicia a diminuição dos hormônios sexuais. Cerca de 50 milhões de mulheres americanas se encontram na faixa etária acima de 50 anos de idade. A média de idade da menopausa natural é de 51,3 anos. Cerca de 75% das mulheres entre 50 e 55 anos estão na menopausa. A menopausa pode ser provocada cirurgicamente quando os ovários são removidos. Mais de 200mil mulheres acima de 45anos realizam histerectomia todos os anos nos EUA e em cerca de 80% das vezes os ovários também são removidos. A menopausa precoce ocorre numa idade inferior a 40 anos e ocorre em 1% das mulheres. E em 5% delas ocorre mais cedo entre 40 e 45 anos. É considerado normal quando ocorre entre 45 e 55 anos. O sintoma mais famoso são as ondas de calor ou fogacho que podem permanecer por até 5 anos em 25% das mulheres e por até 10 anos em 10% delas.
Colocar tabela e gráfico no final do texto da MENOPAUSA
Tabela que mostra o declínio do uso de reposição hormonal nos últimos anos nos EUA
| TRH em % mulheres > 40anos | 1999-2000 | 2009-2010 |
| Qualquer formulação | 22,4% | 4,7% |
| Somente estrógeno | 13,3% | 2,7% |
| Estrógeno + Progesterona | 8,3% | 1,7% |
Esta tabela explica a queda da porcentagem de mulheres tratadas com reposição hormonal após a avalanche de notícias contrarias ao seu uso pela mídia no início dos anos 2000.
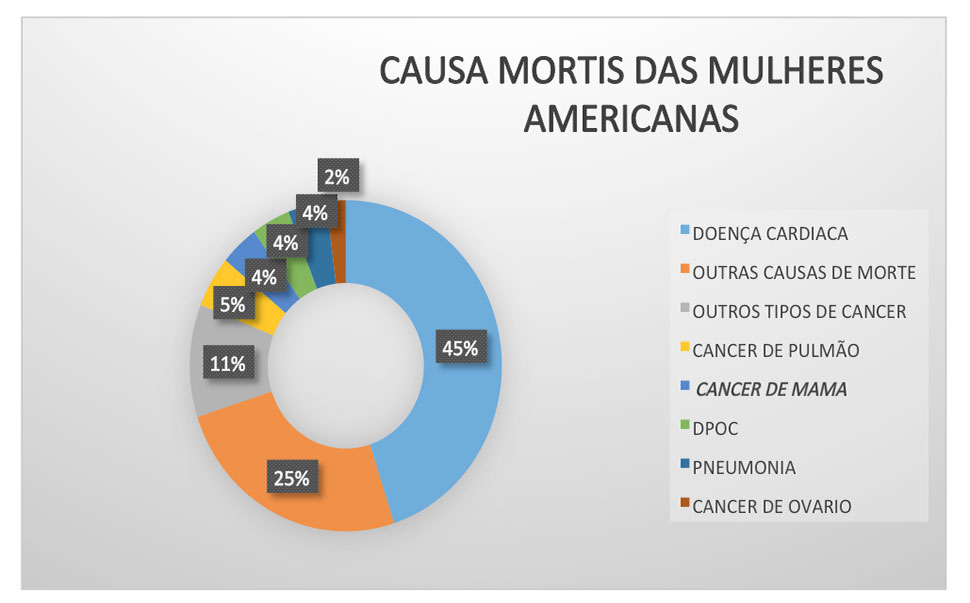
Câncer de mama é uma doença muito prevalente entra as mulheres mas onde ele se encontra na causa de morte global feminina.
Sintomas vasomotores e psíquicos e sinais de mudança corporal que afetam a mulher na menopausa
Ondas de calor ou fogachos, sudorese noturna, distúrbio do sono (insônia, apneia), alteração do humor (irritabilidade, tristeza e tensão), distúrbio cognitivo (baixa concentração, perda de memória), distúrbio social (ruptura de laços familiares, isolamento social), alteração da performance no trabalho (redução da produtividade), prejuízo para qualidade de vida (angústia, ansiedade, fadiga), dor de cabeça, pelos do corpo e os pubianos se tornam mais finos e mais escuros, o cabelo fica mais fino e perde o brilho, mucosas como a vagina e a boca ficam secas, a pele se torna enrugada, os músculos abdominais perdem a tonicidade, incontinência urinária por esforço e por urgência, dor nas costas, os mamilos ficam pequenos e mais planos, perda de massa óssea, fragilidade óssea, risco de doença cardiovascular, atrofia e coceira vaginal, retração da gengiva.
Com o declínio hormonal a disfunção sexual aumenta. Para evitar que a MENO-PAUSE não se torne uma SEX-PAUSE a mulher deve procurar ajuda medica e informações para reverter este declínio. A falta de desejo associada a dor durante a relação afastam a mulher de sua plena sexualidade. A mulher não se reconhece mais: mudanças corporais, relação sexual desprazerosa, alteração do humor, tudo isso favorece o isolamento e a perda de identidade.
No climatério, alguns sintomas podem aparecer mesmo antes da menopausa: irritabilidade, gases, fadiga, cólica e infertilidade.
Avalanche de notícias sobre o estudo WHI em julho de 2002
Mais de 400 reportagens em jornais e mais de 2500 nas rádios e na televisão. O assunto era o estudo WHI (Woman’s Health Initiative) que demonstrou um resultado preocupante referente ao risco de aumento do câncer de mama nas mulheres que estavam realizando terapia de reposição hormonal. A ideia da reposição hormonal tem como objetivo primário melhorar os sintomas causados pela queda dos hormônios sexuais. Além disso se atribui aos hormônios uma proteção contra doenças cardíacas e osteoporose/fraturas ósseas. Mas muita controvérsia existe no campo do câncer de mama, distúrbios cardiovasculares (infarto e AVC) e trombose venosa. Com os resultados preliminares contra a reposição hormonal divulgados pela imprensa muitas mulheres abandonaram seu tratamento e até hoje muitos médicos abominam o uso de qualquer tipo de reposição hormonal pelo risco aumentado de câncer de mama e doenças cardiovasculares. Mas vários indícios e falhas na metodologia deste trabalho e outros estudos dividiram esta seara em 2 grupos: os radicalmente contra a qualquer tipo de reposição hormonal e os que prescrevem hormônios com responsabilidade e respaldo da ciência. Apesar das falhas do desenho do trabalho WHI a estatística de 26% de aumento do risco de câncer de mama nas pacientes que fizeram reposição hormonal versus o grupo placebo que não fez reposição hormonal em números absolutos parece pouco alarmante pois o risco de adquirir câncer de mama no grupo placebo foi de 3,3 mulher em 10mil versus 4,1mulheres em 10mil no grupo da TRH. A critério de comparação o risco da mulher morrer durante a gravidez ou no parto é de 2,1 para 10mil gravidas nos EUA. O mesmo trabalho WHI foi revisado em 2013 e seus resultados foram favoráveis ao tratamento de reposição hormonal principalmente nas mulheres que fizeram no início da menopausa. Mulheres jovem que fizeram TRH tiveram menos câncer de mama, menos doença cardiovascular, menos fratura de quadril, menos diabetes, menor índice de mortalidade global e melhora no questionário de qualidade de vida comparado com aquelas que não fizeram. Depois da declaração alarmante em 2002 o mesmo autor do estudo WHI fez diversas publicações revisando os resultados e a evolução do mesmo trabalho, partindo em 2002 para uma afirmação com substancial risco, em 2003 para um pequeno risco, em 2007 para nenhum risco e em 2013 para um benéfico para o grupo de mulheres com menos de 60 anos segundo Manson a favor da reposição hormonal com estrógeno.
O estudo WHI envolveu mulheres entre 50 e 79anos (63,5anos) que fizeram reposição hormonal com estrógeno ou estrógeno + progesterona controlado por um grupo de mulheres que usaram placebo (comprimidos sem medicação). A primeira crítica ao trabalho é a inclusão de mulheres em diferentes idades, algumas das quais com grande possibilidade de estarem já com alguma doença oculta pelo simples fato do câncer de mama e as doenças cardiovasculares serem mais comuns nas mulheres com mais de 60 anos de idade. A segunda critica é o uso de hormônios sintéticos via oral em altas doses que atualmente vão diametralmente contrário ao dogma do quanto menos é melhor. Ou seja, administrar a menor quantidade possível de hormônio, preferencialmente transdérmico, ou de modo a não passar pelo sistema digestivo, para atingir a melhora dos sintomas e a perspectiva de diminuir também o risco de doença cardiovascular e a osteoporose além de não aumentar o risco de câncer de mama. Shanon em 2013 fez um estudo que comprovou que o uso de estrógenos transdérmico tinham menos eventos tromboembólicos e cardiovasculares do que os estrógenos via oral. O estrógeno transdérmico não passa pela primeira filtração no fígado o que pode acarretar transformações na cadeia da coagulação. O estrógeno transdermico tem a mesma estrutura química do hormônio produzido pelos ovários e não influencia no aumento do índice de massa corpórea ou no risco de pedra na vesícula biliar, já o estrógeno via oral pode agravar essas situações.
Poucos contestam que a terapia de reposição hormonal melhora os sintomas e sinais da menopausa e diminuem o risco de osteoporose e fraturas ósseas principalmente no quadril.
Sintomas do aparelho urogenital como perda de lubrificação vaginal, incontinência urinária, dor ao urinar, dor durante relação sexual, infecção urinária de repetição e atrofia urogenital podem ser amenizados com o uso de reposição hormonal tópica local feito por cremes aplicados na região do vestíbulo e da vagina. Estes cremes podem conter estrógenos e também testosterona (vestíbulo). A concentração de hormônio no creme é muito baixa e o risco do creme ser absorvido e migrar para corrente sanguínea é muito baixo. Quando existe contraindicação do uso de qualquer hormônio, seja por um tratamento de câncer de mama em andamento ou receio do mastologista/oncologista, pode-se usar um creme vaginal sem hormônio mas com efeito parcial.
O estudo KEEPS (Kronos Early Estrogen Prevent Study) avaliou 727 mulheres com idade de 42 a 59 anos que usaram estrógeno sintético via oral ou estrógeno transdermico ou placebo por 2 anos. A dose do estrógeno sintético via oral foi menor que a dose usada no estudo WHI. Ambos grupos que receberam tratamento com estrógeno melhoram os sintomas da menopausa e não tiveram nenhum aumento no índice de eventos cardiovasculares comparados com o grupo placebo (que não recebeu estrógeno).
O estudo ELITE (Early vs Late Intervention Trial with Estradiol- “timing hypothesis”) foi idealizado para dirimir a dúvida existente sobre a ação da terapia de reposição hormonal sobre a aterosclerose e eventos cardiovasculares de acordo como o início do tratamento em relação ao tempo de menopausa. A conclusão estabelecida indica vantagens do uso de estrógeno na mulher na menopausa com tratamento logo no início e enxerga desvantagens do uso do estrógeno em mulheres com início do tratamento acima dos 60 anos de idade quando a doença aterosclerótica já se encontra pré-estabelecida e o uso de estrógeno via oral poderá agravar a obstrução arterial. Esta situação também é chamada de “Gap Hypothesis” na qual quanto mais cedo melhor e quanto mais tarde pior. Isso se aplica na doença cardiovascular mais também tem extensão para alterações do humor, demência, AVC isquêmico, alteração da cognição e doença de Parkinson. Em conclusão o uso da terapia de reposição hormonal na mulher pós-menopausa com início de tratamento imediato por 5 a 30 anos melhora a qualidade de vida e é custo-efetivo, o mesmo não ocorre com o TRH numa fase tardia, após 60 anos, quando o tempo necessário para atingir o benefício será muito longo.
Tratamento
O tratamento da disfunção sexual é sempre multidisciplinar. O médico poderá usar um tratamento medicamentoso hormonal e não hormonal. Alguns casos necessitarão de cirurgia como uma fimose de clitóris ou uma vestibulodinea refrataria. A psicóloga atuará com tratamento cognitivo e comportamental além de dar suporte na educação sexual da paciente e do parceiro. A nutricionista determinará uma dieta especifica que favoreça a saúde sexual corrigindo desvios do metabolismo e obesidade. O fisioterapeuta atuará no reforço do assoalho pélvico ajudando no vaginismo, na incontinência urinária e nos músculos e nervos da região do períneo. O educador físico orientará a mulher a fazer exercícios dirigidos a melhora do condicionamento dos músculos pélvicos além de garantir uma rotina abrangente de exercícios para favorecer a massa óssea e muscular, melhorando o metabolismo.
No tratamento medicamentoso utilizamos medicações com hormônios sexuais que vão agir de maneira sistêmica (em todo corpo) e especificamente no genital feminino com cremes, óvulos ou anéis direcionados para o aparelho urogenital. O Dr Irwin Goldstein presidente da ISSWSH fala dos 5 cremes sendo 3 na pele composto por estrógeno, testosterona e progesterona e 2 na vagina composto de estrógeno e testosterona. Ao usar o creme ou gel transdérmico (na pele dos braços) ou sob a mucosa da vagina estamos utilizando o hormônio idêntico ao produzido pelo organismo com a mesma estrutura química diferente das pílulas ou hormônios via oral que utilizam progestágenos e estrogênios conjugados. Quando falamos de hormônio sempre cabe uma atenção redobrada para um acompanhamento seguro e uma indicação correta. A mulher, impossibilitada de usar hormônios por orientação médica, poderá usar tratamentos alternativos. As mulheres que mais se beneficiam com o tratamento hormonal são aquelas na menopausa preferencialmente antes dos 60 anos ou mulheres que sofreram menopausa cirúrgica e que apresentam queixa de disfunção sexual.
Não apenas a disfunção sexual pode ocorrer com a queda dos hormônios sexuais. Um exemplo seria a perda de massa óssea (osteopenia e osteoporose) e massa muscular (sarcopenia) que se acelera com a menopausa .A reposição hormonal é muito importante mas também cabe acrescentar a suplementação nutricional com alimentos ricos em cálcio, a suplementação de vitamina D e a exposição solar associado a atividade física. Ser uma pessoa ativa fisicamente impede o aparecimento da síndrome de Imobilidade que favorece a sarcopenia e osteopenia aumentado o risco de queda e dificuldade de locomoção.
Algumas mulheres que usam anticoncepcionais podem apresentar alteração dos seus níveis de hormônios sexuais e consequentemente disfunção sexual. Cabe ao médico identificar esta alteração e propor um outro método de contracepção.
No tratamento não hormonal podemos agir sobre o sistema nervoso central facilitando diversos neurotransmissores a manter a resposta adequada da saúde sexual. Neste caso podemos atuar favorecendo os neurotransmissores dopaminérgicos e noradrenérgicos que estão relacionados ao estímulo sexual. Em casos raros mas presente de hiperprolactinemia podemos fazer o diagnóstico de hipogonadismo (queda dos hormônios sexuais) secundário a um adenoma de hipófise sendo que seu tratamento devolve os níveis normais dos hormônios sexuais.
Outra causa muito comum de disfunção sexual é a depressão e muitas vezes também o próprio antidepressivo escolhido. Muitas vezes a troca ou uso de um antidoto pode amenizar o efeito colateral dos inibidores da receptação da serotonina (Pondera, Prozac, Sertralina).
Apesar de menos prevalente entre as disfunções, boa parte das consultas de uma clínica especializada em sexualidade feminina advém da dor durante o coito. Muitos colegas minimizam este sintoma e atribuem a isso uma mulher frigida ou pouco relaxada. Mas existem várias causas pra dor e por sorte também tratamento que pode salvar muitos casamentos.
Lembro também que mais de 30% dos parceiros das mulheres com queixa de disfunção sexual também tem alguma disfunção sexual. Portanto tratamos o casal e sempre com foco multidisciplinar.
Homens e mulheres são iguais mas também diferentes. Os homens fazem sexo para ficar bem e as mulheres fazem sexo quando estão bem. Por isso é preciso entender as diferenças mas também igualar os direitos ao tratamento da disfunção sexual.
Psicologia • Psicologia e Sexualidade Feminina
Muitos autores advogam que o principal órgão sexual da mulher é a cabeça, talvez seja mesmo a verdade. Enquanto o homem se preocupa em disseminar seu material genético num maior número possível de fêmeas férteis a mulher tem na sua sexualidade algo diferente na qual não basta apenas uma ereção, mas uma série de comandos que precisam estar alinhados para que a relação sexual seja prazerosa e que isso possa ser interpretado como uma coisa boa a se repetir com certa frequência. Tabus, educação, repressão religiosa, maridos disfuncionais, mitos, vergonha e a incapacidade de conhecer o seu corpo. Coitados dos homens ou muita sorte das mulheres por ter um órgão exclusivo desenvolvido para o prazer, o clitóris. E além de um prazer mais duradouro a capacidade e se recuperar e iniciar tudo de novo, para mais prazer. Será por isso que a mulher sofre tanto? Pela complexidade da sua máquina... Mas, uma vez descoberto que possui uma Ferrari, ninguém segura, e sorte dela e de seu parceiro.
Atualmente a mulher ocupa mais seu espaço na sociedade, e quanto espaço e quantas atividades: esposa, mãe, trabalhadora, dona de casa e será que sobra tempo para ser uma boa amante ou para ter prazer com o sexo? Ou o sexo no domingo de manhã quando tem, ou quando as crianças deixam, ou sei lá, quando mesmo eu transei?
Portanto não existirá uma pílula milagrosa ou um Viagra feminino, mas talvez várias pílulas que podem agir em diversos pontos do universo da sexualidade feminina. Mas sempre, independente da medicação estará um aliado que é a terapia sexual realizada pela psicóloga que dará todo o suporte do tratamento.
A terapia sexual pode trabalhar aspectos cognitivos e comportamentais sendo na maioria das vezes de curta duração com 12 sessões. O casal também pode participar e é muito louvável que o parceiro dê total apoio ao tratamento e entenda os passos do tratamento. A educação sexual é fundamental para quebra de mitos e modulação de expectativas. Pacientes com histórico de abuso ou violência sexual tendem a ter um tratamento mais prolongado.
Uma abordagem multidisciplinar com avaliação psicológica será sempre mais eficaz que a prescrição simplesmente de uma pílula milagrosa. A mulher não é uma máquina e seus sentimentos e limites devem ser respeitados e trabalhados em benefício dela e do casal.
Nutrição • Nutrição e Sexualidade Feminina
A nutrição, conduzida de forma correta, pode ajudar muito a mulher no tratamento da disfunção sexual. Muitas das causas associadas à disfunção sexual têm correlação com um desbalanço da alimentação e presença de Síndrome Metabólica. Esta síndrome é a presença de pelo menos 3 fatores de 5 enumerados a seguir: circunferência abdominal >88cm na mulher, hipertensão arterial, colesterol bom HDL baixo, glicemia elevada e/ou trigliceres elevado. Ocorre quando a mulher perde a forma de pera e se transforma em maçã. O metabolismo se altera como um todo e a mulher somente faz engordar perdendo sua autoestima. A libido cai pra zero e vêm a insônia, impaciência, alteração do cabelo e unhas, maior incidência de candidiase vaginal e depressão.
A nutrição funcional não apenas se propõe a receitar uma dieta, mas sim a indicar os alimentos que diretamente contribuirão paraa melhor do bem estar e um estado mais saudável. No exemplo da candidiase vaginal, que pode causar desconforto durante a relação, uma dieta que limite a ingestão de açúcar refinado e carboidratos processados pode ajudar em muito o tratamento tradicional com antifúngicos.
Além de perder peso e melhorar seu metabolismo a dieta adequada também pode melhorar a funcionalidade do intestino. A constipação é uma queixa muito comum entre as mulheres e isso pode impactar no desejo sexual e no humor como um todo. Ter um aparelho digestivo sinérgico com nosso corpo favorece um desempenho melhor no dia a dia.
A dislipidemia, diabetes e hipertensão, se não controladas, provocaram uma diminuição da circulação nos órgãos urogenitais femininos assim como na disfunção erétil masculina. Como na mulher não existe um órgão erétil propriamente dito a repercussão se dá por meio de baixa lubrificação e ausência do relaxamento vaginal. Além disso, na diabetes pode ocorrer a neuropatia que diminui a sensibilidade dos nervos, dificultando em muito o orgasmo.
Portanto, ingestão de alimentos corretos e trato gastrointestinal integro são fundamentais para recebermos todos os dias os suprimentos necessários para o bom funcionamento do nosso corpo, que somente estará na sua plenitude se trouxer prazer e bem estar.
Fisioterapia • Fisioterapia e Sexualidade Feminina
O fisioterapeuta auxilia em muito no tratamento da disfunção sexual feminina. Raramente as pessoas escutam falar sobre fisioterapia relacionada ao sexo. Já é mais familiar a fisioterapia orientada por um ortopedista devido a um problema de coluna ou a fisioterapia respiratória de um paciente que se recupera de uma cirurgia e está acamado. Mas na urologia nos servimos muito da fisioterapia do assoalho pélvico ou urogenital para o tratamento da incontinência urinária, por exemplo. Na disfunção sexual feminina a fisioterapia irá trabalhar com os músculos, ligamentos, nervos e articulações da bacia onde estão inseridos os órgãos urogenitais.
A função e a disfunção dos músculos do assoalho pélvico foram caracterizadas na literatura como normal, hiperativa, hipoativa, e não funcional. A hipertonia do assoalho pélvico refere-se a um estado de tensão ou contração muscular quando o relaxamento muscular é funcionalmente necessário. Em contraste, quando os músculos do assoalho pélvico não podem voluntariamente se contrair tipicamente está caracterizada uma musculatura hipotônica, ao passo que o termo não funcional, denota ausência de qualquer atividade muscular. Estas condições clínicas de variáveis estados de tônus muscular podem ser correlacionadas com a disfunção sexual feminina.
A fisioterapia para a reabilitação do assoalho pélvico é reconhecida como uma das opções terapêuticas eficazes para o tratamento de sintomas relacionados a disfunções desta região anatômica. Particularmente, no que diz respeito à incontinência urinária, prolapso urogenital, e incontinência fecal. A fisioterapia é considerada como a primeira linha de tratamento orientado por um painel de especialistas e com base em evidências científicas.
Fisioterapeutas do assoalho pélvico irão projetar um plano de cuidados com uma variedade de técnicas e ferramentas, tais como exercícios terapêuticos e funcionais, biofeedback, eletroterapia analgésica, terapia manual, dilatadores vaginais, cones vaginais, dilatadores anais, intervenções no estilo de vida, programas domiciliares e tratamento comportamental (por exemplo, esvaziamento da bexiga). No caso da disfunção sexual feminina, a fisioterapia e reabilitação podem ser indicadas se o assoalho pélvico está envolvido, especialmente quando a dor na área genital é uma queixa principal.
Apesar de não ser a queixa mais comum das mulheres com disfunção sexual, o vaginismo ou dispareunia por hipertonicidade muscular reflexa é a causa mais frequente de procura de uma clínica que cuida de disfunção sexual feminina. A dor associada à incapacidade de realizar o intercurso sexual é disparada a doença que mais incomoda a mulher e o parceiro. Sem ajuda da fisioterapia o tratamento se torna incompleto. O fisioterapeuta será capaz de identificar o grupo muscular que permanece hipertônico e trabalhar diretamente sobre ele.
Muitas mulheres tem receio da fisioterapia urogenital por medo do tratamento ser invasivo ou constrangedor. O fisioterapeuta irá respeitar o limite de cada paciente e principalmente promover educação sobre o assoalho pélvico trazendo confiança a paciente. Nada de choque ou tratamento doloroso. Informação e respeito ao paciente sempre.
Educação Física • Educação Física e Sexualidade Feminina
Confesso que é um campo inovador dentro da sexualidade feminina, mas é inegável o beneficio do exercício para o nosso corpo. A atividade física melhora o metabolismo e se bem direcionada ajuda a aumentar a massa magra e eliminar gordura que em excesso pode alterar a ação dos hormônios sexuais. A luta contra o sedentarismo fortalece a melhora de quadros depressivos alem de socializar mais a pessoa. Existe a importância do controle sobre o corpo, sendo esse um aliado e não mais um peso que se arrasta. Olhar no espelho e ver as mudanças corporais conquistadas a cada dia com uma recuperação crescente da autoestima.
Fazer sozinho ou autodidata é sempre mais difícil e perigoso, por isso tem o profissional de educação física para te auxiliar no seu limite e ajudando a atingir metas dentro das possibilidades individuais favorecendo sempre uma atividade prazerosa com o beneficio da saúde.
Em conjunto com o fisioterapeuta o educador físico poderá orientar uma serie de atividades para complementar o tratamento medico. Os exercícios poderão ser mais específicos concentrando na região abdominal, lombar, glúteos e períneo, chamada região do Core. Esses exercícios podem ser feitos de forma isolada, com o trabalho tradicional, ou com exercícios mais complexos, usando o treino funcional (Pilates, Yoga, Cross Fit, Circuito). No formato tradicional vamos trabalhar os músculos do core através de séries e repetições. Além das séries e repetições, num treino mais complexo, podemos ter o trabalho com isometria, isto é, mantendo sua contração para dar suporte a outros movimentos, que não necessariamente estão relacionados ao core.
Eles podem ser realizados em casa sem a necessidade de nenhum equipamento ou acessório e também podem ser realizados com máquinas, halteres, bola suíça, bosu, disco de equilíbrio, entre outros.
Uma caminhada, uma dança, um exercício em casa tudo conta na luta contra o sedentarismo. Cinquenta minutos três vezes por semana ou trinta minutos cinco vezes por semana já fazem diferença na saúde como um todo e também no desempenho sexual.
A relação sexual envolve atividade física e no ápice durante o orgasmo a energia consumida poderá ser equilavente a subir dois lances de escada pulando um degrau, ou seja, para ter uma relação sexual em sua plenitude é vantajoso estar em boas condições físicas. O objetivo não é ser um atleta sexual performático, mas sim ter na relação sexual um parâmetro que a saúde está em dia, estreitando os laços com o parceiro e se tornando plena de suas funções, você de volta ao comando do seu corpo.